Trao giải thưởng “Tỏa sáng Blouse trắng” năm 2025 và các danh hiệu thi đua, hình thức khen thưởng nhân kỷ niệm 71 năm Ngày Thầy thuốc Việt Nam (27/2/1955 - 27/2/2026)
Chủ tịch UBND thành phố Đà Nẵng Phạm Đức Ấn thăm và chúc mừng các đơn vị y tế ngày Thầy thuốc Việt Nam (27/2)
Bí thư Thành ủy Đà Nẵng Lê Ngọc Quang thăm và chúc mừng ngành Y tế Đà Năng nhân Ngày Thầy thuốc Việt Nam
Chủ động phòng dịch dịp Tết nguyên đán 2026, sẵn sàng ứng phó nguy cơ vi rút Nipah
Kiểm tra công tác phòng, chống ngộ độc thực phẩm và tình hình tổ chức hoạt động tại Cơ sở 2 Chi cục An toàn thực phẩm Đà Nẵng
Tan máu bẩm sinh (thalassemia) là gì và phòng bệnh như thế nào?
Bệnh tan máu bẩm sinh (thalassemia) được thế giới phát hiện và nghiên cứu từ năm 1925. Tại Việt Nam, bệnh được các nhà khoa học nghiên cứu từ năm 1960. Bệnh tan máu bẩm sinh (TMBS) là do tan máu di truyền.
Bệnh có hai biểu hiện nổi bật là thiếu máu và ứ sắt trong cơ thể, nên bệnh nhân phải điều trị suốt đời, nếu không được điều trị thường xuyên, đầy đủ, sẽ có nhiều biến chứng làm bệnh nhân chậm phát triển thể trạng, giảm sức học tập, lao động...
Tình hình mắc bệnh tan máu bẩm sinh
Trên thế giới bệnh tan máu bẩm sinh ảnh hưởng đến khoảng 300 triệu người, với khoảng 500.000 người mắc bệnh ở thể nặng. Ở nước ta có khoảng trên 13 triệu người mang gen bệnh TMBS, tương đương 13% dân số và có trên 20.000 người bệnh mức độ nặng cần phải điều trị cả đời. Mỗi năm có thêm khoảng 8.000 trẻ em sinh ra bị bệnh thalassemia, trong đó có khoảng 2.000 trẻ bị bệnh mức độ nặng và khoảng 800 trẻ không thể ra đời do phù thai. Người bị bệnh và mang gen có ở tất cả các tỉnh/thành phố, các dân tộc trên toàn quốc. Trong đó, tỷ lệ người dân đồng bào dân tộc miền núi chiếm tỷ lệ khá cao, từ 20-40%.
Tỷ lệ người dân mang gen TMBS ở vùng miền núi, đặc biệt là ở các đồng bào dân tộc thiểu số cao, một trong những nguyên nhân chính là do kết hôn cận huyết.
Riêng sáu dân tộc chủ yếu ở miền núi phía Bắc như Tày, Thái, Mường, Nùng, Dao và H’Mông thì tỷ lệ mang gen và mắc bệnh khá cao như: 26,1% ở dân tộc Tày; 25,5% ở dân tộc Dao, 24,7% ở dân tộc Nùng…Đặc biệt, tại Sơn La, dân tộc Xinh Mun có tỷ lệ mang gen rất cao, lên tới hơn 80%. Tại các địa bàn này, ước tính mỗi năm, khoảng 100.000 trẻ ra đời thì có khoảng 250 trường hợp thai nhi bị phù (không thể sống), khoảng 200 trẻ bị bệnh ở mức độ trung bình đến nặng - là những bệnh nhân sẽ phải điều trị cả đời.
Chất lượng sống của các bệnh nhân bị TMBS rất thấp, số tử vong lớn. Qua báo cáo, từ năm 2001 đến nay, có tới 20% bệnh nhân chết ở lứa tuổi từ 6 - 7, nhiều em tử vong ở độ tuổi 16 - 17, hầu hết các bệnh nhân mắc bệnh nặng không có cơ hội xây dựng gia đình.
Hiện nay, số lượng bệnh nhân TMBS đã làm các bệnh viện quá tải, tạo áp lực nặng nề lên ngân hàng máu cũng như gánh nặng về chi phí xã hội.
Trên thế giới 80% những người người mắc bệnh tan máu bẩm sinh sống ở các quốc gia có thu nhập thấp và trung bình và phải đối mặt với rất nhiều nhu cầu chưa được đáp ứng cũng như những thách thức liên quan đến dịch vụ chăm sóc y tế, xã hội và các dịch vụ chăm sóc khác mà họ cần.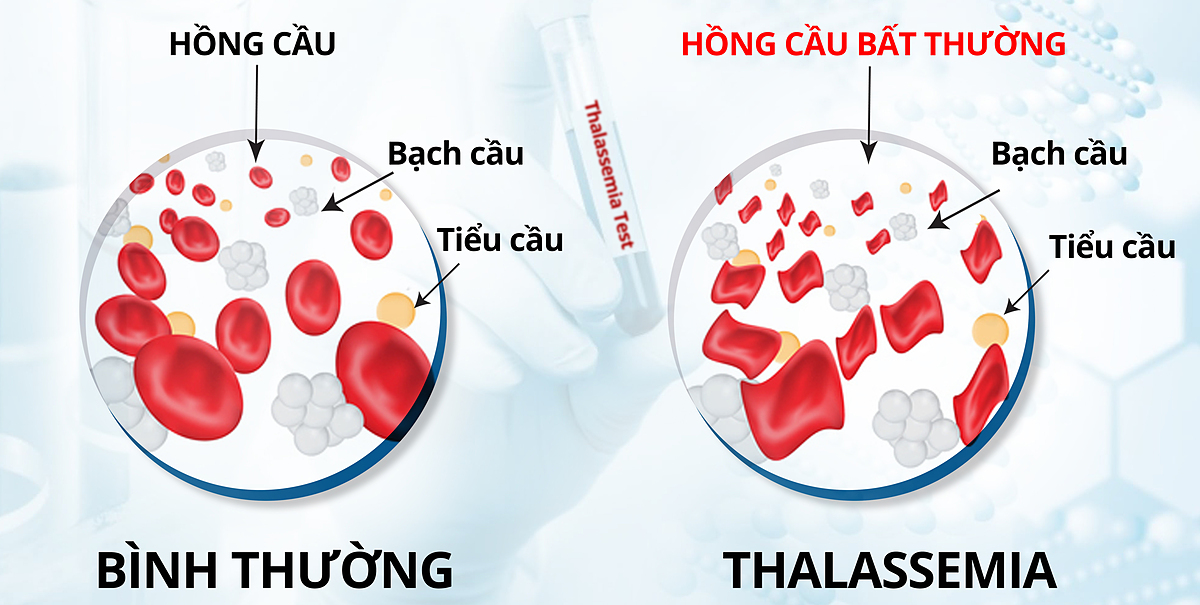
Bệnh tan máu bẩm sinh có nhiều mức độ lâm sàng khác nhau:
– Mức độ rất nặng: Thai nhi phù, thường tử vong trước hoặc ngay khi sinh;
– Mức độ nặng và trung bình: bệnh nhân có các biểu hiện lâm sàng chung như: Thiếu máu (trung bình đến nặng); Hoàng đảm; Lách to, gan to; Chậm phát triển thể chất; Biến dạng xương (xương sọ, xương mặt, …); Rối loạn nội tiết: đái đường, suy giảm chức năng sinh dục, …; Xơ gan, suy gan; Suy tim, rối loạn nhịp tim…;
– Mức độ nhẹ: người bệnh chỉ bị thiếu máu nhẹ (dễ bị chẩn đoán nhầm với các bệnh lý khác như thiếu máu thiếu sắt);
Người mang gen bệnh tan máu bẩm sinh không có biểu hiện lâm sàng, có thể không thiếu máu.
Phòng và điều trị bệnh
Kinh nghiệm của thế giới cho thấy, có thể phòng bệnh hiệu quả tới 90-95% bằng các biện pháp như tư vấn và khám sức khỏe trước khi kết hôn, sàng lọc phát hiện sớm cho thai nhi để xác định xem cá nhân có mang gen bệnh hay không từ đó giúp cho họ có sự lựa chọn đúng đắn về hôn nhân cũng như quyết định mang thai và sinh đẻ nhằm sinh ra những đứa con không mắc bệnh TMBS. Đây là biện pháp hiệu quả và chi phí thấp. Nếu cả vợ và chồng đều mang gen bệnh thì có 25% nguy cơ mắc bệnh ở thể nặng, trường hợp này cần được thực hiện chẩn đoán trước sinh bằng phương pháp chọc ối hoặc sinh thiết gai nhau và tìm đột biết gen.
Đối với bệnh nhân mức độ nặng và trung bình cần: truyền máu định kỳ và dùng thuốc thải sắt suốt đời; đến khám và điều trị đúng hẹn; khám lại ngay khi có dấu hiệu bất thường như: mệt nhiều, đau tim, khó thở, sốt cao, phù…; phẫu thuật cắt lách giúp kéo dài khoảng các thời gian giữa các đợt truyền máu; ghép tế bào gốc để điều trị bệnh, biện pháp này cần phải đáp ứng điều kiện ngặt nghèo hơn như phải tìm được nguồn tế bào gốc, điều kiện sức khỏe đảm bảo, các chi ghép…
Tình hình mắc bệnh tan máu bẩm sinh
Trên thế giới bệnh tan máu bẩm sinh ảnh hưởng đến khoảng 300 triệu người, với khoảng 500.000 người mắc bệnh ở thể nặng. Ở nước ta có khoảng trên 13 triệu người mang gen bệnh TMBS, tương đương 13% dân số và có trên 20.000 người bệnh mức độ nặng cần phải điều trị cả đời. Mỗi năm có thêm khoảng 8.000 trẻ em sinh ra bị bệnh thalassemia, trong đó có khoảng 2.000 trẻ bị bệnh mức độ nặng và khoảng 800 trẻ không thể ra đời do phù thai. Người bị bệnh và mang gen có ở tất cả các tỉnh/thành phố, các dân tộc trên toàn quốc. Trong đó, tỷ lệ người dân đồng bào dân tộc miền núi chiếm tỷ lệ khá cao, từ 20-40%.
Tỷ lệ người dân mang gen TMBS ở vùng miền núi, đặc biệt là ở các đồng bào dân tộc thiểu số cao, một trong những nguyên nhân chính là do kết hôn cận huyết.
Riêng sáu dân tộc chủ yếu ở miền núi phía Bắc như Tày, Thái, Mường, Nùng, Dao và H’Mông thì tỷ lệ mang gen và mắc bệnh khá cao như: 26,1% ở dân tộc Tày; 25,5% ở dân tộc Dao, 24,7% ở dân tộc Nùng…Đặc biệt, tại Sơn La, dân tộc Xinh Mun có tỷ lệ mang gen rất cao, lên tới hơn 80%. Tại các địa bàn này, ước tính mỗi năm, khoảng 100.000 trẻ ra đời thì có khoảng 250 trường hợp thai nhi bị phù (không thể sống), khoảng 200 trẻ bị bệnh ở mức độ trung bình đến nặng - là những bệnh nhân sẽ phải điều trị cả đời.
Chất lượng sống của các bệnh nhân bị TMBS rất thấp, số tử vong lớn. Qua báo cáo, từ năm 2001 đến nay, có tới 20% bệnh nhân chết ở lứa tuổi từ 6 - 7, nhiều em tử vong ở độ tuổi 16 - 17, hầu hết các bệnh nhân mắc bệnh nặng không có cơ hội xây dựng gia đình.
Hiện nay, số lượng bệnh nhân TMBS đã làm các bệnh viện quá tải, tạo áp lực nặng nề lên ngân hàng máu cũng như gánh nặng về chi phí xã hội.
Trên thế giới 80% những người người mắc bệnh tan máu bẩm sinh sống ở các quốc gia có thu nhập thấp và trung bình và phải đối mặt với rất nhiều nhu cầu chưa được đáp ứng cũng như những thách thức liên quan đến dịch vụ chăm sóc y tế, xã hội và các dịch vụ chăm sóc khác mà họ cần.

Bệnh tan máu bẩm sinh có nhiều mức độ lâm sàng khác nhau:
– Mức độ rất nặng: Thai nhi phù, thường tử vong trước hoặc ngay khi sinh;
– Mức độ nặng và trung bình: bệnh nhân có các biểu hiện lâm sàng chung như: Thiếu máu (trung bình đến nặng); Hoàng đảm; Lách to, gan to; Chậm phát triển thể chất; Biến dạng xương (xương sọ, xương mặt, …); Rối loạn nội tiết: đái đường, suy giảm chức năng sinh dục, …; Xơ gan, suy gan; Suy tim, rối loạn nhịp tim…;
– Mức độ nhẹ: người bệnh chỉ bị thiếu máu nhẹ (dễ bị chẩn đoán nhầm với các bệnh lý khác như thiếu máu thiếu sắt);
Người mang gen bệnh tan máu bẩm sinh không có biểu hiện lâm sàng, có thể không thiếu máu.
Phòng và điều trị bệnh
Kinh nghiệm của thế giới cho thấy, có thể phòng bệnh hiệu quả tới 90-95% bằng các biện pháp như tư vấn và khám sức khỏe trước khi kết hôn, sàng lọc phát hiện sớm cho thai nhi để xác định xem cá nhân có mang gen bệnh hay không từ đó giúp cho họ có sự lựa chọn đúng đắn về hôn nhân cũng như quyết định mang thai và sinh đẻ nhằm sinh ra những đứa con không mắc bệnh TMBS. Đây là biện pháp hiệu quả và chi phí thấp. Nếu cả vợ và chồng đều mang gen bệnh thì có 25% nguy cơ mắc bệnh ở thể nặng, trường hợp này cần được thực hiện chẩn đoán trước sinh bằng phương pháp chọc ối hoặc sinh thiết gai nhau và tìm đột biết gen.
Đối với bệnh nhân mức độ nặng và trung bình cần: truyền máu định kỳ và dùng thuốc thải sắt suốt đời; đến khám và điều trị đúng hẹn; khám lại ngay khi có dấu hiệu bất thường như: mệt nhiều, đau tim, khó thở, sốt cao, phù…; phẫu thuật cắt lách giúp kéo dài khoảng các thời gian giữa các đợt truyền máu; ghép tế bào gốc để điều trị bệnh, biện pháp này cần phải đáp ứng điều kiện ngặt nghèo hơn như phải tìm được nguồn tế bào gốc, điều kiện sức khỏe đảm bảo, các chi ghép…
Hữu Quý
(Tổng hợp từ tài liệu của Bộ Y tế)
(Tổng hợp từ tài liệu của Bộ Y tế)
Ý kiến bạn đọc
Bạn cần đăng nhập với tư cách là Thành viên chính thức để có thể bình luận
Những tin mới hơn
Những tin cũ hơn
Số ĐIỆN THOẠI
Tổng đài tư vấn
-
Tổng đài tư vấn: (Hoạt động trong giờ hành chính không tính Lễ, Tết) - Thứ 7, CN: Buổi sáng
1900.988.975
-
Tư vấn tiêm chủng
1900.988.975 ấn phím 1 hoặc phím 2
-
Tư vấn sức khỏe sinh sản
1900.988.975 ấn phím 3
-
Tư vấn điều trị các bệnh giun sán, viêm gan B, C. Tư vấn xử lý các loại côn trùng
0934.048.568
VIDEO truyền thông
- Bản tin Sức khoẻ cộng đồng Kỳ 1/2026
- Các biện pháp phòng, chống dịch bệnh do vi rút Nipah
- Một số nội dung quan trọng tại Đại hội đại biểu toàn quốc lần thứ XIV của Đảng
- Thêm 2 nhóm được BHYT chi trả 100% chi phí khám chữa bệnh từ 1/1/2026
- Những điểm cần chú ý của Luật sử đổi bổ sung một số điều của Luật bảo hiểm Y tế


